Conteúdo da Página:
A esclerose múltipla é uma doença neurológica autoimune, geralmente caracterizada por surtos de alterações na visão, formigamento ou dormência nos membros, perda de equilíbrio e dificuldade de andar, entre outros.
Nos seus portadores, as células imunológicas invertem seu papel: em vez de proteger o sistema de defesa do indivíduo passam a agredi-lo, produzindo inflamações. O mal afeta particularmente a bainha de mielina, espécie de capa protetora que reveste os prolongamentos dos neurônios responsáveis por conduzir os impulsos elétricos do cérebro para o corpo e vice-versa. Uma vez que a mielina ou essas terminações dos neurônios, chamadas axônios, foram lesionadas pelas inflamações, ficam comprometidas as funções coordenadas pelo sistema nervoso central, como visão, audição, sensibilidade e locomoção.
Apesar de muita gente associar a expressão “esclerose múltipla” ao indivíduo de mais idade, que vai perdendo suas capacidades mentais, essa doença nada tem a ver com males como o Alzheimer e outros tipos de demências.
Segundo as teorias médicas atualmente mais aceitas, a esclerose múltipla é desencadeada por uma combinação de fatores que inclui
predisposição genética, aspectos ambientais e infecções virais. “Nosso sistema imunológico é comandado por um grupo de genes. Na esclerose múltipla, ocorrem alterações que fazem com que esse sistema passe reconhecer a pessoa ou estruturas da pessoa como agressores”, explica a Dr. Rodrigo Barbosa Thomaz, neurologista do Hospital Israelita Albert Einstein (HIAE).
Do diagnóstico ao tratamento, novos recursos trazem avanços na abordagem da doença.
A doença atinge duas mulheres para cada homem e é mais comum na
faixa dos 20 aos 40 anos de idade. O número de ocorrências é maior nos países distantes da linha do Equador, possivelmente porque nessas regiões as pessoas têm
pouca exposição ao sol. Na Suécia, por exemplo, a prevalência é de 300 casos para 100 mil habitantes. Na cidade de São Paulo, segundo estudo epidemiológico realizado em 2001, a proporção é de 15 para 100 mil. No Brasil, estima-se em 30 mil o número de indivíduos afetados, havendo maior registro da doença nas regiões Sul e Sudeste em comparação com o Norte e Nordeste.
As formas da doença
A esclerose múltipla tem quatro formas de manifestação. A primeira e mais frequente é a do
tipo surto-remissão. “Em 85% dos casos, a doença se manifesta dessa maneira. Ou seja, a pessoa apresenta episódios de alterações de uma função neurológica – uma dificuldade de visão, um formigamento, uma perda de movimento na perna, por exemplo. Isso dura dias ou semanas. Depois o indivíduo melhora; se recupera sem sequelas. Em média os surtos se repetem uma vez por ano”, explica o Dr. Rodrigo.
Num prazo de cerca de 10 anos, porém, metade desses pacientes evoluirá para a segunda forma de apresentação clínica da doença, conhecida como
secundariamente progressiva, isto é, quando os portadores da esclerose não mais se recuperam plenamente dos surtos e vão acumulando sequelas. Têm, por exemplo, uma perda visual definitiva ou uma maior dificuldade para andar, precisando de apoio de bengala ou cadeira de rodas.
Ainda não há cura para a esclerose múltipla, mas há avanços consideráveis tanto em diagnóstico como em tratamento.
Em outros 10% dos casos ocorre a chamada forma
progressiva primária, na qual, sem ter necessariamente surtos, há gradativa piora das funções. E 5% apresentam a quarta forma da doença, a mais rápida e agressiva. Nela, surtos estão combinados com a progressão paralela do processo desmielinizante.
Ainda não há cura para a esclerose múltipla, mas há avanços consideráveis tanto em diagnóstico como em tratamento.
Tecnologia e conhecimento
“Em diagnóstico, os modernos equipamentos de ressonância magnética com resolução igual ou superior a 3 teslas (tesla é a unidade que mede a capacidade de resolução) permitem visualizar cada vez mais detalhadamente as lesões desmielinizantes e mapeiam, inclusive, as que estão presentes no córtex cerebral”, afirma o Dr. Charles Tilbery, neurologista do HIAE.
Além disso, os conhecimentos a respeito da doença determinaram uma importante evolução dos critérios de diagnóstico. Os primeiros critérios, chamados
Critérios de Poser (criterios diagnosticos aqui), foram definidos em 1986 e não incluíam exames de imagem. Os principais pontos considerados eram os surtos típicos de esclerose múltipla com intervalos de tempo superiores a 30 dias. A partir de 2001, com a maior difusão da ressonância magnética, os exames de imagem engrossaram o arsenal. Inicialmente, considerava-se que o paciente era portador de esclerose múltipla quando o exame apresentava pelo menos nove lesões desmielinizantes na parte branca do cérebro, sendo quatro delas na região periventricular e uma na região justacortical. Além disso, eram necessárias duas ressonâncias no intervalo de três meses para fazer a comparação e verificar aumento das lesões.
Diagnosticar a doença precocemente faz toda a diferença. Quanto mais cedo se inicia o tratamento, maiores as chances de modificar no longo prazo a história natural da doença, reduzindo o número de surtos, de lesões e de sequelas
Hoje os critérios consideram o número de lesões (três), sua localização e tempo de existência (lesões mais novas captam o contraste, as mais antigas não). Ao lado dos critérios clínicos, um único exame de ressonância basta para fechar o diagnóstico. Além disso, o médico pode solicitar o exame de liquor – um recurso utilizado há bastante tempo – que ajuda a reforçar o diagnóstico. O objetivo, aqui, é constatar a
presença de bandas oligoclonais, anticorpos anormais no liquor, indicadores de esclerose múltipla.
“Diagnosticar a doença precocemente faz toda a diferença. Quanto mais cedo se inicia o tratamento, maiores as chances de modificar no longo prazo a história natural da doença, reduzindo o número de surtos, de lesões e de sequelas”, destaca o Dr. Charles. Hoje a medicina tem recursos para isso.
A emergência dos imunomoduladores
Há cerca de duas décadas, a única forma de tratamento disponível era a cortisona, que só combate a inflamação que provoca a destruição da mielina. Ou seja, a cortisona não altera o curso da doença.
Isso mudou com o surgimento dos imunomoduladores, medicamentos que têm o papel de equilibrar a resposta imunológica do indivíduo, impedindo agressões das células ao sistema nervoso central. Busca-se, assim, evitar a ocorrência de novos surtos e o surgimento de novas lesões.
Os imunomoduladores constituem hoje a primeira frente de tratamento da esclerose múltipla. Divididas em dois tipos, essas drogas são eficazes em cerca de 30 a 40% dos casos. Isso pode estar ligado à própria resposta do organismo da pessoa ao medicamento. Mas acredita-se que um dos maiores problemas é mesmo a baixa adesão dos pacientes ao tratamento, principalmente em função da dor e do desconforto advindos do fato de serem drogas injetáveis ou subcutâneas, de uso diário ou semanal. Estima-se que de 40% a 50% dos pacientes não usem o medicamento corretamente. “Ainda assim, os imunomoduladores seguem tendo um papel importante, pois conseguem, no longo prazo, modificar o curso natural da esclerose múltipla”, observa o Dr. Rodrigo.
Nova geração de imunossupressores
A segunda frente de tratamento, adotada nas formas mais ativas da esclerose múltipla, são os imunosupressores. Ao contrário dos imunossupressores convencionais, que agem indistintamente sobre o sistema imunológico, deixando o paciente exposto ao risco de infecções, a nova geração desses medicamentos – os anticorpos monoclonais – atua de maneira específica, impedindo a ação das células que agridem a mielina. “Eles agem sobre uma molécula específica que existe na superfície dos linfócitos (glóbulos brancos do sangue), que só algumas células de defesa expressam, impedindo que invadam o sistema nervoso, preservando-o de possíveis agressões”, explica o Dr. Rodrigo.
Estudo com 942 pacientes divulgado no The New England Journal of Medicine mostrou uma redução de 67% na taxa de surto entre os pacientes tratados com os novos medicamentos ao longo de dois anos em relação ao grupo que recebeu placebo. A progressão do risco de incapacidade também foi menor: apenas 17% dos que receberam a droga registraram progressão, contra 29% do grupo placebo.
“Trata-se de um medicamento bastante eficiente. Além disso, é aplicado em infusões venosas mensais, o que significa maior conforto para o paciente, e apresenta baixo risco de efeitos adversos”, afirma o Dr. Charles. Vale destacar que, comparado aos imunosupressores clássicos, esses novos medicamentos implicam menor risco de infecções. Mesmo assim, é feito um acompanhamento para monitorar a presença de vírus oportunistas e prevenir complicações, com avaliações clínicas e por meio de exames de ressonância magnética, de liquor e de sangue. No mundo, há cerca de 80 mil pacientes submetidos a esse tratamento.
A terapia com anticorpos monoclonais é adotada nos pacientes que têm a doença muito ativa, com surgimento de lesões inflamatórias novas no último ano e pelo menos dois surtos graves num curto período de tempo. É prescrita ainda para aqueles que, após um ano ou mais, não responderam ao tratamento com nenhum dos tipos de imunomoduladores.
Uma outra possibilidade de tratamento, hoje só adotada em casos muito graves e quando as demais alternativas não funcionaram, é o transplante de medula óssea – o mesmo realizado para casos de leucemia. O objetivo é reprogramar a imunidade da pessoa. O transplante é um último recurso. Além dos riscos envolvidos, experiências com a adoção precoce desse procedimento não apresentaram resultados satisfatórios no longo prazo.
Apoio total ao paciente
Se há pouco a fazer depois que o portador de esclerose múltipla entrou na fase progressiva da doença, hoje são muitos os recursos para evitar que ele chegue a essa etapa. Ao lado das drogas imunomoduladoras e dos anticorpos monoclonais, é fundamental proporcionar ao paciente o apoio de uma equipe multidisciplinar que, além do neurologista e especialistas em imagem diagnóstica, inclui profissionais de fisioterapia, terapia ocupacional, fonoaudiologia, psicologia e enfermagem. “Essa estrutura é importante sob todos os pontos de vista, inclusive para ajudar o paciente a aceitar a doença, a lidar melhor com a sua condição e eventuais limitações, além de educá-lo para a correta aplicação dos medicamentos, estimulando a adesão ao tratamento”, destaca o Dr. Rodrigo.
Atualmente, há outros anticorpos monoclonais em desenvolvimento. Alguns, além de contribuir para evitar novas lesões e sequelas como os atuais, poderiam agir para frear a progressão e até regenerar tecidos afetados. São boas perspectivas para o futuro. Tanto as pesquisas de novas drogas como as que envolvem uso de células-tronco (estas ainda em fase inicial) acenam com novas opções de tratamento e, portanto, com novas vitórias na batalha contra as células agressoras da esclerose múltipla.
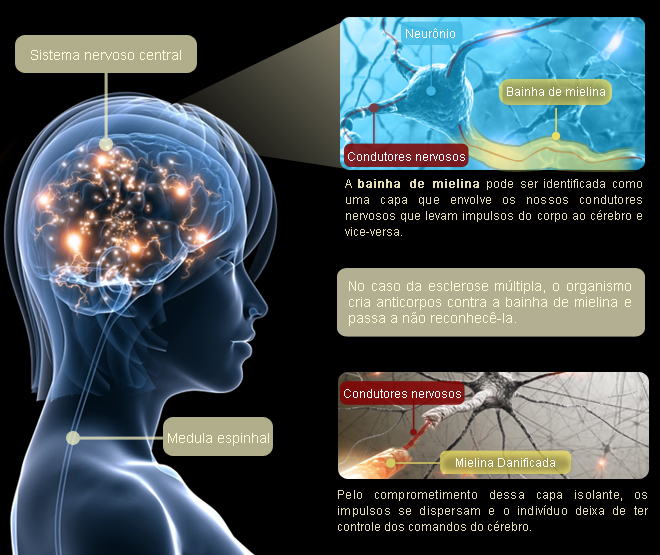

 Nos seus portadores, as células imunológicas invertem seu papel: em vez de proteger o sistema de defesa do indivíduo passam a agredi-lo, produzindo inflamações. O mal afeta particularmente a bainha de mielina, espécie de capa protetora que reveste os prolongamentos dos neurônios responsáveis por conduzir os impulsos elétricos do cérebro para o corpo e vice-versa. Uma vez que a mielina ou essas terminações dos neurônios, chamadas axônios, foram lesionadas pelas inflamações, ficam comprometidas as funções coordenadas pelo sistema nervoso central, como visão, audição, sensibilidade e locomoção.
Nos seus portadores, as células imunológicas invertem seu papel: em vez de proteger o sistema de defesa do indivíduo passam a agredi-lo, produzindo inflamações. O mal afeta particularmente a bainha de mielina, espécie de capa protetora que reveste os prolongamentos dos neurônios responsáveis por conduzir os impulsos elétricos do cérebro para o corpo e vice-versa. Uma vez que a mielina ou essas terminações dos neurônios, chamadas axônios, foram lesionadas pelas inflamações, ficam comprometidas as funções coordenadas pelo sistema nervoso central, como visão, audição, sensibilidade e locomoção. 
